放射線に関するQ&A
Q&Aのコーナー
皆さんの、疑問?、質問?にお答えします。
Q1 放射線(エックス線)検査の危険度は?
A1 放射線の危険度を考える場合、私達の周囲に存在する様々な危険や、健康を害するものと比較すると考えやすいでしょう。 私達の周囲には、たばこ、食品添加物、排気ガス、自動車交通事故など色々な危険や、健康を害するものがたくさんあります。これらと、エックス線検査を比較するとエックス線は、たばこと比べて395分の1と危険度が非常に少ないことがわかると思います。したがって、一般にエックス線検査による放射線量では害が非常に少ないことがわかると思います。心配しないで検査を受けてください。
| 健康阻害リスク | 平均余命の損失 |
|---|---|
| 喫煙(20本/日) | 2370日(6.5年) |
| 肥満(20%超過) | 985日(2.7年) |
| 全事故の合計 | 435日(1.2年) |
| 自動車事故 | 200日 |
| 飲酒 | 130日 |
| 医療用診断X線 | 6日 |
Q2 何度もエックス線検査を受けていますが大丈夫ですか?
A2 人は放射線を大量に被曝すると被曝の程度により、いろいろ障害が生じる恐れがあります。しかし、白血病やがんになる可能性が生じるのは、1000ミリシーベルトを超える量といわれています。エックス線検査一回当りのおよその被曝線量を示します。
| 胸部:0.1ミリシーベルト 腹部:1.5ミリシーベルト 頭部:2.0ミリシーベルト 腰椎:3.0ミリシーベルト 胃透視:15.0ミリシーベルト |
1000ミリシーベルトと比べ非常に少ない被曝線量であることがわかります。

Q3 妊娠中のエックス線検査は大丈夫?
A3 妊娠…もしか?と思ったらお気軽にお尋ね下さいね!
妊娠の時期と検査により異なります。腹部は緊急時以外は避けたほうが良いでしょう。しかし、腹部や消化管エックス線検査を受けた場合でも、胎児への障害が問題になるようなことはほとんどありませんが、医師とよく相談しましょう。
胎児に影響を与える最低の放射線量は50から100ミリシーベルトを超える線量といわれていますが、通常の胃の検査では胎児の受ける放射線量は10ミリシーベルト以下であり、奇形などの発生する可能性はほとんどありません。
Q4 放射線検査を受けると子供ができなくなるの?
A4 通常のエックス線検査などの場合には全く心配ありません。エックス線検査で受ける放射線量は、不妊になる線量の何万分の1の線量であるため絶対にありえません。
Q5 『妊娠の可能性のある女性は、エックス線検査日を選んだ方が良い』と聞いたのですが、ほんとうですか?
A5 検査内容や部位によって異なりますが、あまり心配でしたら医師に相談して下さい。
ちなみに生理開始後10日間は妊娠が成立していない期間ですから、検査をするには最適と考えられます。これが「10日規則」です。しかし、急性腹症など緊急を要する病気のときには、是非とも必要な検査ですから受けるべきです。
Q6 小児股関節エックス線写真を定期的に撮っていますが、大丈夫ですか?
A6 経過観察のために定期的に撮影します。
生殖腺が、放射線により被曝しないように男子ではこうがんを、女子では卵巣のある下腹部を鉛プロテクターで覆って、検査しますので心配ありません。
この検査による生殖腺の被曝線量では、不妊や、がんなどになる心配は全くありません。エックス線を鉛プロテクターで覆った場合の生殖腺の被曝線量は、女児では0.001ミリシーベルト、男児では0.002ミリシーベルトです。私たちは1年間に自然放射線を約2.4ミリシーベルト受けていますが、この線量と比較すると十分少ないことがわかります。
Q7 胸部のエックス線写真を撮るときに、息を吸って止めるのは何故ですか?
A7 息を吸わなくても、エックス線写真は写りますが、息を吸い込むと肺に空気が入って肺が広がり気管支、血管など肺内の構造が見やすくなり、より的確な診断ができます。
また、息を止めるのは動きによって写真がボケないようにするためです。ちなみに、腹部のエックス線写真の時には息を吐いて撮ります。

Q8 エックス線検査のときになぜ脱衣をするのでしようか?
A8 衣服を着ていると財布などが入っていたり、衣類、ボタン、アクセサリーなどの影が-緒に写って病巣がかくれたり、診断のじゃまになるからです。また、姿勢や位置を正しくし、より良い検査をするために脱衣してもらいます。協力してくださいね。
Q9 CT検査(エックス線CT検査)とはどの様な検査ですか?
A9 まず、CTとはコンピュータ断層法(ComputedTomography)の略です。
CT装置は、エックス線管球からエックス線を出しながら、身体の目的の範囲を、らせん状に回転させてコンピュータを使って輪切り(断面)像を連続してうつしだすことで、身体(頭部、躯幹部、四肢)の内部構造を精密に検査する手段です。エックス線を使っているため、1回の検査に約20ミリシーベルの被曝があります。CT装置はたくさんある画像診断法のなかでも、中心的な検査となっています。

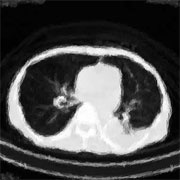
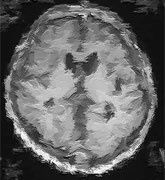
Q10 MRl検査とはどの様な検査ですか?
A10 まず、MRIとはMagnetic Resonancelmagingの略で、磁気共鳴診断装置のことを言います。エックス線CT装置と違って、エックス線の代わりに磁石と電波を利用して身体を構成している水素原子核から画像を作ります。人間の身体には約90%の水分が存在するため、水素原子核を診れば身体の病気がわかるという検査です。
エックス線を使用しないために被曝が全くない、画期的な断層診断装置です。MRlは横断面の他に縦や斜めなど任意の断面像を容易に画像化します。
検査中は小さなトンネルの中に入るため圧迫感があり、トントントンという音がするため何となく不安になる方もいますがこ安心ください。

Q11 ラジオアイソトープ(核医学)検査とはどの様な検査ですか?
A11 エックス線撮影(レントゲン写真)ではエックス線が体を透過して、そのエックス線の吸収差がフィルムに映し出されます。核医学検査では放射性医薬品(ラジオアイソトープ)を経静脈的または経口的に投与することにより、それがいろんな臓器や組織などに集まり、そこから微量の放射線を放出します。その放射線を専用カメラ(シンチレーションカメラ)で検出し、臓器や組織などを写し出すものです。
すなわち、核医学検査では放射線源が体内にあることが、エックス線撮影と大きな相違点です。この検査はラジオアイソトープが出すごくわずかの放射線を利用しているので、検査での放射線被曝が少なく、しかも副作用もほとんど無いというのが特長です。

Q12 放射線医薬品(ラジオアイソトープ)とはどの様な薬ですか?
A12 ここでは放射性医薬品が一般の医薬品と異なる点について説明します。一般の医薬品は何等かの効果を期待して使用しますが、放射性医薬品は-部の治療薬品を除いて、検査目的にのみ放射線を利用するのであって薬としての効果は期待していないのです。
Q13 ラジオアイソトープ(核医学)検査というと率直に言って放射能が恐いのですが身体への影響はありませんか?
A13 核医学検査の際被曝線量は放射性医薬品の種類や投与量によって異なります。検査で最も汎用されているテクネシウム-99m(99mTc)MDP(リン酸塩)を投与した場合は、被曝線量は5ミリシーベルト程度であり、検査に伴う影響の発生は特に心配しなくてもよいでしょう。
Q14 放射線治療とはどの様な治療ですか?
A14 放射線治療ははじめに、治療計画を計画用コンピュータで検討をかさね、最適な治療方法を決定してから開始します。体内に悪性腫瘍(がん)などがあると、その悪性腫瘍のがん細胞を殺すために放射線が使われるわけですが、放射線はがん細胞であれ、正常細胞であれ殺す力を持っています。ただ、がん細胞のような細胞分裂のさかんな細胞では放射線の感受性が高く、その効果が大きいのです。
ところで、正常細胞は放射線の障害から回復する力がありますが、がん細胞は回復力が無いのです。ですから、放射線治療は一般的に数週間に渡って20数回前後に分けて繰り返され、正常細胞の回復を図りつつ、がん細胞を除々に殺していく治療法です。
Q15 超音波検査とはどの様な検査ですか?
A15 まず、人間の可聴域は若い健康な人で16ヘルツ(Hz)~20000ヘルツ(Hz)ぐらいでありますが、医学的に応用されている超音波は1メガヘルツ(MHz)~15メガヘルツ(MHz)ぐらいの高周波のため、人間の耳で聞くことのできない音です。(1MHz=1000000Hz)
この超音波を探触子を使って超音波ビームとして体内へ送り込むと、体内を伝播(伝わる)していくときに組織や臓器などの音響的性質の異なったところで反射が次々と起こり、そのつど体内の情報を持って反射されて来ます。この反射されてきた超音波を捕らえて断層画像を作り出し、体内を検査するわけです。
超音波はエックス線と異なってまったく被曝がなく、今のところ障害が無いとされている断層診断装置です。
Q16 なぜ危険な放射線を医療に使うのですか?
A16 放射線が体(生物学的)に有害であることを承認していながら、医療に使うのはなぜかという疑問があるかもしれません。
放射線治療では、悪性腫瘍が対象となり、ご本人の生命に直接かかわることであるから、長生きするためには、多少の障害は覚悟のうえであり、その方が得だという考えが成り立ちます。
放射線検査については、放射線治療の場合の様な直接効果はありませんが、骨折にしろ、胃がんや他の病気にしろ、体内にある各種疾患の有無、あるいは病状を早く正確に診断するためのきわめて有効な方法であり、国民の健康と福祉の向上に大きな役割を果たしています。したがって、放射線が医療に及ぼす利益の大きさは計り知れないものがあり、生物学的リスクが容認される程度のものであれば、がまんしようという考えで使われているわけです。
放射線の医学的利用は、被曝によってこうむる損失と、被曝によってもたらされる利益とのバランスのうえに成り立っています。どんなに少ない放射線量であってもそれ相応の影響が考えられるため、利益につながらない不必要な被曝は極力さけねばなりませんが、被曝によってこうむる<損>よりも、医療上うける<益>の方がはるかに多いと判断されるからです。これを医療被曝の<正当化>といいます。
